Causes de douleurs du quadrant inférieur gauche chez les hommes et les femmes
La douleur abdominale est une affection courante que tout le monde connaît au moins une fois dans sa vie. La douleur du côté inférieur gauche de l’abdomen est appelée douleur du quadrant inférieur gauche (QIG). Elle peut se manifester dans le tube digestif, la peau, les muscles de la paroi abdominale, les voies urinaires, les vaisseaux sanguins ou les organes reproducteurs masculins et féminins. Les caractéristiques de la douleur et les éventuels signes ou symptômes qui l’accompagnent constituent des indices importants pour le diagnostic de la douleur du quadrant inférieur gauche.
Les 12 causes courantes de douleur du quadrant inférieur gauche chez les hommes et les femmes sont…
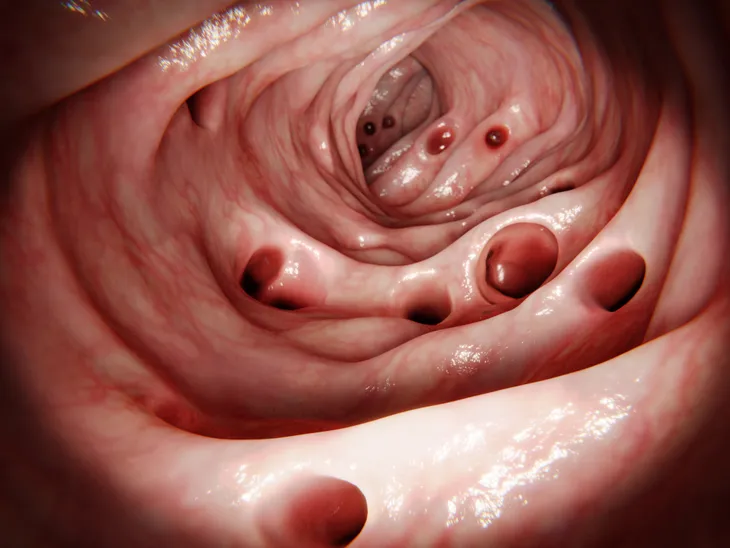
1. La diverticulite
La diverticulite est la cause la plus fréquente des douleurs du QIG. Elle représente l’inflammation et l’infection d’un ou plusieurs diverticules, petites poches dans le gros intestin (côlon). Les diverticules représentent des points faibles dans la paroi du gros intestin. La plupart des diverticules se trouvent dans le côlon sigmoïde. La diverticulite, ou le développement anormal de diverticules dans le côlon, est une affection courante chez les adultes d’âge moyen et les personnes âgées. Par conséquent, la diverticulite est généralement considérée comme une maladie des personnes âgées.
Les signes et symptômes qui l’accompagnent peuvent être les suivants : nausées et vomissements, constipation, diarrhée, ballonnements, flatulences (gaz excessifs) ou fièvre. La tomodensitométrie (TDM) de l’abdomen est considérée comme le meilleur examen d’imagerie pour confirmer le diagnostic. Le traitement de la diverticulite comprend la mise à jeun (rien par la bouche), une antibiothérapie et une modification du régime alimentaire selon la tolérance. Les complications de la diverticulite peuvent inclure des fistules (connexions anormales entre les organes), un abcès, une obstruction intestinale, une péritonite et une septicémie (réponse excessive à une infection potentiellement mortelle).
2. Le syndrome du côlon irritable
Le syndrome du côlon irritable (SCI) est un trouble gastro-intestinal (GI) chronique. Le SCI est un diagnostic d’exclusion, c’est-à-dire un diagnostic d’une affection médicale obtenu par un processus d’élimination. En général, les maladies potentiellement mortelles sont les premières à être éliminées. La cause du SCI est inconnue, mais on pense qu’il résulte d’une combinaison de mouvements anormaux du tube digestif, d’une mauvaise communication entre le cerveau et le tube digestif et d’une conscience accrue des fonctions corporelles.
Les symptômes du SCI peuvent inclure des douleurs ou des crampes abdominales, des ballonnements, des gaz et des modifications des habitudes intestinales (par exemple, diarrhée ou constipation). Ces symptômes doivent être présents depuis au moins trois mois. Malgré des examens approfondis (analyses de sang, examens d’imagerie, examens des selles et coloscopie), aucune maladie organique n’est identifiée. Quatre types de troubles intestinaux peuvent être observés avec le SCI : diarrhée prédominante (SCI-D), constipation prédominante (SCI-C), diarrhée et constipation mixtes (SCI-M) et non classifié (SCI-U). Le traitement consiste principalement à éviter les régimes alimentaires et à apporter un soutien psychologique.
3. Intolérance au lactose
L’intolérance au lactose est un trouble courant qui se caractérise par une déficience de l’enzyme lactase, qui aide à digérer le lactose et le transformer en glucose et galactose. Le glucose et le galactose sont tous deux des sucres simples. Des taux élevés de lactose dans le sang sont responsables des symptômes de l’intolérance au lactose. Le lactose est présent dans les produits laitiers tels que le lait, le beurre, le fromage et les glaces. Ce trouble est plus susceptible d’affecter les personnes d’origine asiatique, africaine ou amérindienne.
Les symptômes de l’intolérance au lactose peuvent inclure des selles molles, des douleurs abdominales, des ballonnements, des flatulences (gaz excessifs), des borborygmes (grondements d’estomac) et des nausées. L’ajustement diététique (réduire ou restreindre la consommation d’aliments contenant du lactose) est la principale forme de traitement de l’intolérance au lactose. L’intolérance au lactose ne met pas la vie en danger. Les complications de l’intolérance au lactose peuvent inclure l’ostéopénie (densité osseuse inférieure à la normale, mais pas assez faible pour être classée comme ostéoporose). Par conséquent, une supplémentation en calcium est recommandée pour les personnes souffrant d’intolérance au lactose.
4. La maladie cœliaque ou céliaque
La maladie cœliaque, également connue sous le nom de sprue cœliaque ou d’entéropathie sensible au gluten, est un trouble chronique du tube digestif. Elle représente une incapacité à tolérer le gluten, une protéine communément présente dans le blé, le seigle et l’orge. Au microscope, le système immunitaire attaque la muqueuse des intestins, ce qui entraîne une maldigestion et une malabsorption. La fréquence de la maladie cœliaque aux États-Unis est relativement faible (environ un cas sur 133 personnes).
Les symptômes de la maladie cœliaque peuvent inclure des douleurs abdominales, des diarrhées, des flatulences (gaz excessifs), une perte de poids, des borborygmes (grondements d’estomac) et de la fatigue. Le principal traitement de la maladie cœliaque est l’éviction du gluten de l’alimentation. Les corticostéroïdes tels que la prednisone peuvent devoir être utilisés chez les personnes dont la maladie cœliaque progresse malgré un ajustement diététique. Les corticostéroïdes ont des propriétés anti-inflammatoires et modifient la réponse immunitaire de l’organisme à la muqueuse intestinale. Le pronostic pour les personnes (correctement diagnostiquées et traitées) est excellent.
5. Les calculs rénaux
Les calculs rénaux, également appelés néphrolithiases, sont une affection courante des voies urinaires. La dilatation, l’étirement et les spasmes des voies urinaires provoquent la douleur associée aux calculs rénaux. Cette affection est ancienne et a été retrouvée chez des momies égyptiennes. La majorité des calculs rénaux sont constitués de calcium. L’acide urique constitue la majeure partie des calculs rénaux. D’autres types de calculs rénaux moins fréquents sont la cystine et la struvite (phosphate d’ammonium et de magnésium).
Les symptômes des calculs rénaux peuvent inclure des douleurs au niveau du flanc et/ou du bas-ventre, une dysurie (miction douloureuse), une hématurie (présence de sang dans les urines), des nausées et des vomissements, une fréquence urinaire ou de la fièvre et des frissons. La tomodensitométrie (TDM) de l’abdomen est le principal examen d’imagerie utilisé pour diagnostiquer les calculs rénaux. Environ 80 à 90 % des calculs rénaux passent spontanément. L’analyse des calculs rénaux éliminés révèle leur composition et peut être utile dans le traitement des calculs récurrents.
6. La constipation
La constipation est le trouble digestif le plus fréquent aux États-Unis. Les signes et symptômes de la constipation chronique peuvent être les suivants
- Moins de trois selles par semaine
- Efforts
- Selles grumeleuses ou dures
- Sensation de blocage de l’anus ou du rectum
- Sensation de ne pas vider complètement le rectum
- Des manœuvres manuelles, telles que l’application d’une pression sur l’abdomen avec les mains ou l’utilisation d’un doigt pour retirer les selles, sont nécessaires pour aller à la selle
Le traitement de la constipation chronique consiste principalement à adapter le régime alimentaire et le mode de vie. Il est recommandé de faire de l’exercice régulièrement, d’augmenter progressivement la consommation de fibres, d’augmenter la consommation d’eau et de prêter attention à l’envie de déféquer. Les fibres sont sans doute le meilleur et le moins coûteux des médicaments contre la constipation. Le polyéthylène glycol (MiralaxTM) est de plus en plus utilisé comme traitement de première intention pour la constipation chronique. Les complications de la constipation peuvent inclure les hémorroïdes, les fissures anales, le fécalome et le prolapsus rectal.
7. La maladie de Crohn
La maladie de Crohn se caractérise par une inflammation chronique qui peut toucher n’importe quelle partie du tube digestif, de la bouche à l’anus. Il s’agit de l’un des deux principaux types de maladies inflammatoires de l’intestin. Elle affecte le plus souvent l’intestin grêle ou le gros intestin (côlon). La cause exacte de la maladie de Crohn est inconnue. L’âge d’apparition de la maladie présente deux pics, l’un entre 15 et 30 ans et l’autre entre 60 et 70 ans.
Les douleurs abdominales et la diarrhée sont les symptômes les plus courants de la maladie de Crohn. D’autres symptômes peuvent inclure des saignements rectaux, de la fièvre, une perte de poids, de la fatigue, des nausées, des vomissements et une perte osseuse. Les études d’imagerie et la coloscopie avec biopsie sont cruciales pour le diagnostic de la maladie de Crohn. Les corticostéroïdes, les dérivés de l’acide 5-aminosalicylique et les agents immunosuppresseurs sont les principaux médicaments utilisés pour traiter la maladie de Crohn. La prise en charge chirurgicale ne constitue pas un remède, mais peut être nécessaire pour les cas réfractaires ou difficiles à traiter.
8. La colite ulcéreuse
La colite ulcéreuse est une maladie inflammatoire chronique du côlon. C’est le deuxième des deux principaux types de maladies inflammatoires de l’intestin. La colite ulcéreuse ne touche généralement que le gros intestin, ou côlon. La cause exacte de la colite ulcéreuse est inconnue. Elle survient plus fréquemment chez les Blancs que chez les Afro-Américains ou les Hispaniques. Les juifs ashkénazes ont le plus grand risque de développer une colite ulcéreuse.
Les symptômes de la colite ulcéreuse peuvent inclure des douleurs et des crampes abdominales, des diarrhées, des saignements rectaux, une perte de poids, de la fièvre et de la fatigue. La maladie est mieux diagnostiquée par une coloscopie et une biopsie. Les corticostéroïdes, les dérivés de l’acide 5-aminosalicylique et les agents immunosuppresseurs sont les principaux médicaments utilisés pour traiter la colite ulcéreuse. La cause la plus fréquente de décès chez les patients atteints de colite ulcéreuse est le mégacôlon toxique (terme désignant une colite toxique aiguë avec dilatation, ou élargissement, du côlon). La maladie augmente également le risque de développer un cancer du côlon.
9. L’occlusion intestinale
L’occlusion intestinale est une obstruction qui empêche les aliments de passer dans l’intestin grêle ou le gros intestin (côlon) et constitue une urgence. Sa fréquence augmente avec l’âge. Par conséquent, l’obstruction intestinale est plus fréquente chez les personnes âgées. Les causes les plus fréquentes de l’occlusion du côlon sont le cancer du côlon, la diverticulite et les adhérences intestinales (tissu cicatriciel se formant entre des surfaces opposées après une opération ou une infection).
Les symptômes de l’obstruction colique peuvent inclure des douleurs abdominales, une constipation, une distension abdominale, des nausées et des vomissements, ainsi qu’une incapacité à aller à la selle ou à évacuer des gaz. La tomodensitométrie (TDM) de l’abdomen est la modalité d’imagerie de choix pour le diagnostic de l’obstruction colique. Le traitement nécessite généralement une hospitalisation. Les complications de l’obstruction intestinale peuvent inclure la mort des intestins et la péritonite (infection de la cavité abdominale), qui sont toutes deux considérées comme graves et mettant la vie en danger.
10. Hernie inguinale
Une hernie inguinale, ou de l’aine, se produit lorsque les intestins font saillie à travers un point faible des muscles abdominaux. C’est un type de hernie de la paroi abdominale, qui est probablement le plus courant de tous les problèmes chirurgicaux. Les hernies inguinales (75 %) sont les plus courantes des hernies de la paroi abdominale. Elles peuvent être classées comme directes ou indirectes, la majorité d’entre elles étant indirectes. Les hernies inguinales touchent beaucoup plus souvent les hommes que les femmes. La majorité des hernies inguinales se produisent du côté droit.
Les signes et symptômes d’une hernie inguinale peuvent inclure un renflement dans la région de l’aine, une sensation de brûlure ou de douleur au niveau du renflement, une douleur dans l’aine et une sensation de lourdeur ou de traction dans l’aine. Le renflement peut être plus visible en position assise, en toussant ou en forçant. Un examen physique suffit pour diagnostiquer une hernie inguinale. La plupart des hernies inguinales nécessitent une réparation chirurgicale. Les complications des hernies inguinales peuvent être une hernie incarcérée et un étranglement de l’intestin.
11. Le zona
Le zona, également appelé herpès zoster, est une infection virale qui provoque une éruption cutanée douloureuse. L’éruption se présente généralement sous la forme d’une bande unique de vésicules s’enroulant autour du torse gauche ou droit et ne traversant jamais la ligne médiane du corps. Le zona est causé par la réactivation du virus de la varicelle, ou varicelle-zona (généralement contracté pendant l’enfance). Après la disparition de la varicelle, le virus peut rester en sommeil dans les racines nerveuses pendant des décennies.
Le zona est principalement une maladie de l’adulte. Il peut être divisé en trois phases : la phase pré-éruptive, la phase éruptive aiguë et la phase chronique (névralgie postzostérienne). Les médicaments antiviraux oraux (acyclovir, famciclovir et valacyclovir) peuvent être bénéfiques, mais ils sont plus efficaces s’ils sont administrés dans les 72 heures suivant l’apparition des symptômes. Des vaccins sont disponibles pour la prévention du zona. Les complications du zona peuvent inclure la névralgie post-zostérienne (douleur nerveuse persistante ou récurrente durant 30 jours ou plus après l’infection aiguë).
12. La colite pseudo-membraneuse
La colite pseudo-membraneuse est une inflammation du côlon causée par une infection par la bactérie Clostridium difficile. La libération de toxines bactériennes provoque une inflammation et des lésions du côlon. La maladie touche le plus souvent les personnes âgées dans les hôpitaux ou les maisons de retraite et survient généralement après un traitement aux antibiotiques. Les antibiotiques les plus étroitement associés à la maladie sont les fluoroquinolones, les céphalosporines, les pénicillines et la clindamycine.
Les symptômes de la colite pseudo-membraneuse peuvent inclure une diarrhée aqueuse accompagnée de crampes et de sensibilité abdominales. Il n’est pas rare de voir du sang ou du pus dans les selles. La maladie est diagnostiquée à l’aide de tests de selles qui détectent les toxines produites par C. difficile. Ironiquement, le traitement de la colite pseudo-membraneuse est un autre antibiotique, le métronidazole (FlagylTM). Les complications de la colite pseudo-membraneuse peuvent inclure la déshydratation, l’insuffisance rénale, la perforation (rupture) de l’intestin, le mégacôlon toxique et la mort. La récurrence de l’infection se produit chez jusqu’à 20 % des personnes ayant reçu un diagnostic de colite pseudo-membraneuse.