Blut im Stuhl bedeutet in der Regel, dass eine Person irgendwo in ihrem Verdauungssystem blutet. Das kann beängstigend und angstauslösend sein. Anzeichen für eine Blutung können sein, dass sie beim Abwischen nach dem Stuhlgang auf dem Toilettenpapier zu sehen ist, an der Außenseite des Stuhls, im Toilettenwasser nach dem Stuhlgang oder bei einem von einem Arzt angeordneten Test auf okkultes Blut. Die Farbe kann von hellrot über dunkelkastanienbraun bis hin zu schwarz reichen. Die Ursachen für Blut im Stuhl können von gutartig (nicht krebsartig) bis bösartig (krebsartig) reichen.
20 Ursachen für Blut im Stuhl sind…
1. Hämorrhoiden
Hämorrhoiden sind geschwollene und entzündete Venen im Anus und im unteren Rektum. Sie können durch eine Vielzahl von Faktoren verursacht werden, z. B. durch Überlastung beim Stuhlgang, Fettleibigkeit, Schwangerschaft, langes Sitzen, chronische Verstopfung und ballaststoffarme Ernährung. Hämorrhoiden können intern oder extern sein. Innere Hämorrhoiden befinden sich oberhalb des Rektums und sind in der Regel schmerzlos. Äußere Hämorrhoiden treten unter der Haut um den Anus auf und können äußerst schmerzhaft sein. Wenn die empfindliche Oberfläche einer Hämorrhoide beschädigt wird, kann sie bluten.
Zu den Anzeichen und Symptomen von Hämorrhoiden gehören Blut im Stuhl, Juckreiz oder Reizungen in der Analregion sowie eine schmerzhafte Schwellung oder ein Knoten um den Anus. Die Mayo Clinic schätzt, dass etwa 50 Prozent der Erwachsenen im Alter von 50 Jahren bereits Hämorrhoidensymptome verspürt haben. Leichte Hämorrhoidensymptome werden in der Regel mit frei verkäuflichen Mitteln behandelt. Schwere Hämorrhoidensymptome können medizinische Eingriffe wie die Entfernung der Hämorrhoiden, Gummibandligatur, Sklerotherapie, Lasertherapie oder Klammerung erfordern.
Analfissuren
Analfissuren sind kleine Risse in der Haut des Anus. Die übliche Ursache für Analfissuren ist ein Trauma durch sehr harten oder großen Stuhlgang, aber sie können auch durch Verstopfung, Überanstrengung beim Stuhlgang, chronischen Durchfall oder eine Entbindung verursacht werden. Analfissuren sind sehr häufig. Sie können akut (Abheilung innerhalb von < 8 Wochen) oder chronisch (keine Abheilung nach 8 bis 12 Wochen) sein. Chronische Analfissuren müssen möglicherweise medizinisch oder chirurgisch behandelt werden.
Anzeichen und Symptome von Analfissuren können Juckreiz, Schmerzen beim Stuhlgang und Blut im Stuhl sein. Manche Menschen leiden unter Schmerzen, die auf einen Spasmus des Schließmuskels oder des Muskelrings am Ende des Anus zurückzuführen sind. Die Diagnose von Analfissuren wird durch eine visuelle Inspektion des Anus und des Analkanals gestellt. Die meisten Fälle von Analfissuren lassen sich mit konservativen, frei verkäuflichen Mitteln behandeln. Bei chronischen Analfissuren können verschreibungspflichtige Medikamente und/oder ein chirurgischer Eingriff (laterale Sphinkterotomie) erforderlich sein, um eine Heilung zu erreichen.
3. Morbus Crohn
Morbus Crohn ist eine von zwei anerkannten Formen der entzündlichen Darmerkrankung (IBD). Ihr Verlauf ist chronisch oder lang anhaltend. Die Krankheit kann jeden Teil des Magen-Darm-Trakts vom Mund bis zum Anus befallen, am häufigsten sind jedoch der Dünndarm und der Anfang des Dickdarms (Kolon) betroffen. Die genaue Ursache von Morbus Crohn ist nicht bekannt, aber die meisten Wissenschaftler sind sich einig, dass es sich um eine Autoimmunerkrankung handelt (Zellen des Immunsystems greifen fälschlicherweise gesunde Körperzellen an).
Zu den Anzeichen und Symptomen von Morbus Crohn können Durchfall, Bauchschmerzen und Krämpfe, Blut im Stuhl, Müdigkeit, Anämie, Übelkeit und Gewichtsverlust gehören. Die Diagnose der Krankheit wird in den meisten Fällen durch eine visuelle Untersuchung des Dickdarms, die Koloskopie, gestellt. Es gibt keine Heilung für Morbus Crohn, aber es können Medikamente verschrieben werden, um die Symptome zu lindern und die Lebensqualität zu verbessern. Leider kann die Krankheit manchmal so weit fortschreiten, dass ein chirurgischer Eingriff zur Behandlung erforderlich wird.
4. Colitis ulcerosa
Colitis ulcerosa ist eine von zwei anerkannten Formen der entzündlichen Darmerkrankung (IBD). Es handelt sich um eine chronische (lang anhaltende) Erkrankung des Dickdarms, die durch Entzündungen und kleine Geschwüre (offene Wunden) gekennzeichnet ist. Bei der Colitis ulcerosa ist nur die Schleimhaut des Dickdarms betroffen. Die meisten Wissenschaftler sind sich einig, dass die Krankheit das Ergebnis einer abnormalen Reaktion des Immunsystems einer Person ist, der so genannten Autoimmunität.
Zu den Anzeichen und Symptomen der Colitis ulcerosa können anhaltender Durchfall, Bauchschmerzen, Blut im Stuhl, Müdigkeit, Appetitlosigkeit und Gewichtsverlust gehören. Colitis ulcerosa lässt sich leicht durch eine Darmspiegelung (Koloskopie) oder eine visuelle Untersuchung des Dickdarms diagnostizieren. Es gibt keine bekannte Heilung für Colitis ulcerosa. Die Therapie ist auf verschreibungspflichtige Medikamente ausgerichtet, die die Entzündung unterdrücken und die Heilung des Dickdarms ermöglichen. Bei bis zu 25 Prozent der Menschen mit Colitis ulcerosa ist eine medikamentöse Therapie nicht erfolgreich. Dann kann ein chirurgischer Eingriff erforderlich sein, um Teile des Dickdarms zu entfernen (Kolektomie).
5. Proktitis
Es gibt verschiedene Formen der Colitis ulcerosa, eine davon ist die Proktitis ulcerosa. Diese Form der Erkrankung besteht aus feinen Geschwüren in der inneren Schleimhaut des Dickdarms. Die Entzündung tritt zunächst am Enddarm auf und breitet sich ein Stück weit in den Dickdarm aus, ohne jedoch die Darmmuskelwand zu durchdringen.
In fast allen Fällen von Proktitis ulcerosa tritt Blut im Stuhl auf. Das liegt daran, dass sich alle Symptome auf das Rektum beziehen. Zu diesen Symptomen gehören Durchfall, Verstopfung, Unwohlsein nach dem Stuhlgang und das Gefühl einer unvollständigen Entleerung des Darms. Diese Krankheit kann mit einer Kombination aus Änderungen der Lebensweise, symptomatischer medikamentöser Therapie, entzündungshemmender medikamentöser Therapie und möglicherweise einer Operation behandelt werden.
6. Angiodysplasie
Angiodysplasie ist die häufigste vaskuläre Anomalie des Verdauungssystems und stellt kleine vaskuläre Anomalien, so genannte arteriovenöse Malformationen (AVM), an den Wänden des Dickdarms dar. Angiodysplasien treten häufiger bei älteren Erwachsenen auf, insbesondere bei Personen über 60 Jahren. Sie tritt fast ausschließlich auf der rechten Seite des Dickdarms auf. Die genaue Ursache der Angiodysplasie ist unbekannt. Sie ist die häufigste Ursache für wiederkehrende Blutungen im unteren Darmbereich bei Personen mit Nierenversagen.
Zu den Anzeichen und Symptomen einer Angiodysplasie gehören Blut im Stuhl, ohne dass damit Schmerzen, Müdigkeit, Kurzatmigkeit und Anämie verbunden sind. Die Blutgefäße in AVMs sind brüchig und neigen eher zu Blutungen. Die Angiodysplasie kann durch eine Koloskopie oder eine visuelle Untersuchung des Dickdarms diagnostiziert werden. Die Behandlung erfolgt durch Kauterisation oder Argon-Plasma-Koagulation, zwei Verfahren, die zur Blutstillung eingesetzt werden. Gelegentlich ist ein chirurgischer Eingriff erforderlich, um die gesamte rechte Seite des Dickdarms zu entfernen (rechte Hemikolektomie).
7. Peptische Geschwüre
Als peptische Geschwüre bezeichnet man offene Wunden, die durch den Kontakt mit Magensäure entstehen. Die häufigsten Arten von Magengeschwüren treten im Magen (Magengeschwür) und im Zwölffingerdarm (Zwölffingerdarmgeschwür) auf. Der Zwölffingerdarm ist der erste Teil des Dünndarms. Menschen können beide Arten von Magengeschwüren gleichzeitig haben. Magengeschwüre werden durch Infektionen mit dem Bakterium Helicobacter pylori oder durch die Einnahme von nichtsteroidale Antirheumatika
(NSAR) wie Aspirin, Ibuprofen oder Naproxen verursacht.
Zu den Anzeichen und Symptomen von Magengeschwüren können bohrende Oberbauchschmerzen, Übelkeit, Erbrechen, Blut im Stuhl, Blähungen, Müdigkeit, Kurzatmigkeit und Benommenheit gehören. Die Diagnose von Magengeschwüren lässt sich leicht durch eine obere Endoskopie (ein Endoskop zur Betrachtung von Speiseröhre, Magen und Zwölffingerdarm) oder eine obere GI-Serie (Röntgenaufnahmen dieser Bereiche mit Kontrastmittel) stellen. Mit H. pylori assoziierte Magengeschwüre werden in der Regel mit einer Säuresuppressionstherapie und Dreifachantibiotika behandelt.
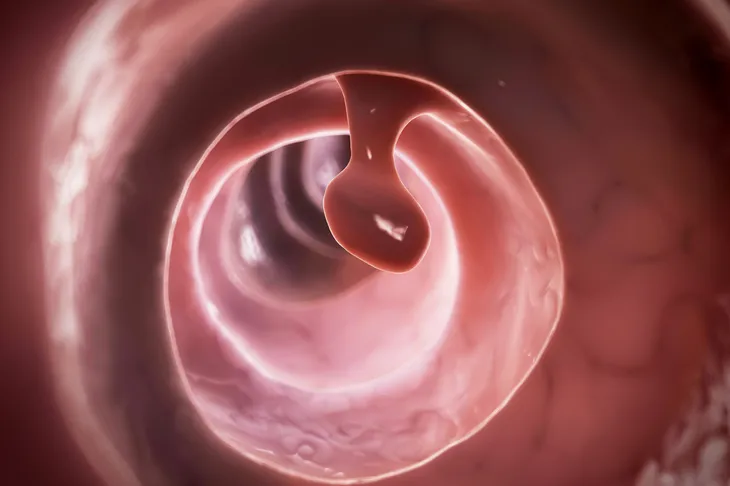
8. Dickdarmpolypen
Dickdarmpolypen sind Geschwülste in der inneren Auskleidung oder Schleimhaut des Dickdarms (Kolon). Es ist erwiesen, dass sich Dickdarmkrebs aus Dickdarmpolypen entwickelt. Die drei Haupttypen von Dickdarmpolypen sind hyperplastische, entzündliche und adenomatöse Polypen. Die überwiegende Mehrheit der Dickdarmpolypen ist gutartig (nicht krebserregend), aber adenomatöse Dickdarmpolypen haben das größte Potenzial, sich zu Dickdarmkrebs zu entwickeln.
Zu den Anzeichen und Symptomen von Dickdarmpolypen können Blut im Stuhl, Verstopfung und Durchfall gehören. Die meisten Dickdarmpolypen verursachen keine Anzeichen oder Symptome, weshalb die Darmkrebsvorsorge mittels Darmspiegelung im Alter von 50 Jahren sehr wichtig ist. Bei der Koloskopie können Dickdarmpolypen für eine mikroskopische Analyse entfernt werden. In einigen Fällen ist die Entfernung des Darmpolyps therapeutisch und verhindert die Entstehung von Darmkrebs in der Zukunft. Einmal vollständig entfernte Dickdarmpolypen treten selten wieder auf.
9. Divertikelkrankheit
Die Divertikelkrankheit betrifft die Auskleidung des Dickdarms. Sie umfasst die Divertikulose, die Divertikulitis und die Divertikelblutung. Bei der Divertikulose bilden sich in geschwächten Bereichen des Dickdarms kleine Ausstülpungen, sogenannte Divertikel. In den Vereinigten Staaten ist schätzungsweise die Hälfte aller Menschen über 60 Jahre von Divertikulose betroffen. Niemand weiß genau, was die Krankheit verursacht, aber einige Wissenschaftler vermuten, dass sie mit einer ballaststoffarmen Ernährung zusammenhängt. Die meisten Menschen mit Divertikulose haben keine Symptome.
Gelegentlich entzünden sich die Ausstülpungen und infizieren sich (Divertikulitis genannt). Zu den Anzeichen und Symptomen einer Divertikulitis können starke Bauchschmerzen, Fieber und Übelkeit gehören. Gelegentlich kann ein Blutgefäß in der Nähe von Divertikeln platzen und Blut im Stuhl verursachen. Divertikelkrankheiten werden in der Regel bei der Darmkrebsvorsorge durch eine Koloskopie, einen Bariumeinlauf oder eine flexible Sigmoidoskopie diagnostiziert. Die Divertikulitis wird mit Ernährungseinschränkungen und Antibiotika behandelt. Schwere Fälle von Divertikulitis oder Divertikelblutungen können eine Operation zur Entfernung von Teilen des Dickdarms erforderlich machen.
10. Dickdarmkrebs
Dickdarmkrebs ist ein bösartiger Tumor, der von der Schleimhaut oder der inneren Auskleidung des Dickdarms ausgeht. Er ist die dritthäufigste Krebsart, die in den Vereinigten Staaten diagnostiziert wird. Zu den Risikofaktoren für Dickdarmkrebs gehören eine familiäre Vorbelastung mit Dickdarmkrebs, Dickdarmpolypen (insbesondere adenomatöse Dickdarmpolypen) und Colitis ulcerosa. Die meisten Dickdarmkrebsarten entwickeln sich aus Dickdarmpolypen, weshalb die Darmkrebsvorsorge im Alter von 50 Jahren besonders wichtig ist. Die Entfernung von Dickdarmpolypen kann Darmkrebs vorbeugen.
Zu den Anzeichen und Symptomen von Dickdarmkrebs gehören Durchfall, Verstopfung, Stuhlverengung, Blut im Stuhl, Bauchschmerzen, Schwäche und Gewichtsverlust. Das Screening auf Darmkrebs kann mit einem Test auf okkultes Blut im Stuhl, einer Sigmoidoskopie, einem Bariumeinlauf oder einer Koloskopie durchgeführt werden. Die Koloskopie ist ideal, da abnorme Läsionen biopsiert und als präkanzerös, bösartig (krebsartig) oder gutartig (nicht krebsartig) eingestuft werden können. Ein chirurgischer Eingriff ist die häufigste Behandlung von Dickdarmkrebs.
11. Ischämische Kolitis
Ischämische Kolitis bezieht sich auf eine Verringerung oder völlige Blockierung des Blutflusses zu einem bestimmten Abschnitt des Dickdarms. Sie wird in der Regel durch eine verengte oder blockierte Arterie verursacht und führt zu einer verminderten Sauerstoffzufuhr zu den Zellen des Dickdarms. Eine Verringerung oder vollständige Unterbrechung der Blutzufuhr zum Dickdarm kann schnell zum Absterben oder zur Nekrose des Dickdarms führen. Zu den Risikofaktoren für eine ischämische Kolitis gehören fortschreitendes Alter, Gerinnungsstörungen und Operationen an der Aorta.
Zu den Anzeichen und Symptomen einer ischämischen Kolitis gehören Bauchschmerzen und Krämpfe, Blut im Stuhl, Durchfall und Übelkeit. Die Diagnose der ischämischen Kolitis kann durch Röntgenaufnahmen der Blutgefäße (Angiografie) des Dickdarms und/oder eine Darmspiegelung gestellt werden. Es gibt keine besonderen Empfehlungen zur Vorbeugung der ischämischen Kolitis. Die Behandlung richtet sich nach dem Schweregrad der Erkrankung und kann Antibiotika, intravenöse Flüssigkeit, die Behandlung von Grunderkrankungen und eine Operation umfassen.
12. Blut im Stuhl von Kindern
Es ist auch möglich, dass sich im Stuhl Ihres Kindes Blut befindet. Nach Angaben des Seattle Children’s Hospital ist die häufigste Ursache in 90 Prozent der Fälle eine Analfissur. Diese entsteht in der Regel, wenn das Kind einen großen oder harten Stuhlgang hat. Andere mögliche Ursachen sind Streptokokkeninfektionen, bakterielle Durchfälle und Kuhmilchkolitis bei Säuglingen.
13. Symptome von Blut im Stuhl
Wenn Sie Blut im Stuhl finden, kann es sein, dass Ihr Körper auch noch andere Symptome aufweist. Bestimmte Symptome können den Ärzten einen Hinweis auf die zugrunde liegende Ursache geben, bevor Sie sich einem Test unterziehen.
Symptome, die häufig in Verbindung mit Blut im Stuhl auftreten, sind:
- Unterleibsschmerzen
- Müdigkeit
- Abgeschlagenheit
- Kurzatmigkeit
- Blasse Haut
- Rektale Schmerzen
14. Auftreten von Blut im Stuhl
Blut im Stuhl kann sich auf unterschiedliche Weise bemerkbar machen. Vielleicht bemerken Sie Blut auf dem Toilettenpapier, wenn Sie sich abwischen, oder Sie sehen Blut in der Toilettenschüssel, nachdem Sie sie im Bad benutzt haben, oder Sie bemerken einen Unterschied in der Farbe Ihres Stuhls. Wenn Ihr Stuhl verfärbt ist, kann das auf verschiedene Weise aussehen. Der Stuhl kann leuchtend rote Schlieren aufweisen oder mit ihm vermischt sein. Alternativ kann der Stuhl auch dunkel und teerig aussehen.
15. Blut im Stuhl muss nicht immer sichtbar sein
Manche Menschen können Blut im Stuhl haben, ohne es zu bemerken. Das liegt daran, dass kleine Mengen Blut mit dem bloßen Auge nicht sichtbar sind und nur unter dem Mikroskop betrachtet werden können. In diesem Fall kann das Blut bei einer Laboruntersuchung entdeckt werden und ist nicht der eigentliche Grund, warum Sie den Arzt aufsuchen.
16. Risikofaktoren
Jeder kann Blut im Stuhl entwickeln, aber je nach Ihrer gesundheitlichen Vorgeschichte können Sie ein erhöhtes Risiko dafür haben.
Zu den Faktoren, die Ihr Risiko für Blut im Stuhl erhöhen, gehören:
- Magenblutungen oder Hämorrhoiden in der Vorgeschichte
- Frühere Magengeschwüre
- Nicht diagnostizierte oder diagnostizierte entzündliche Darmerkrankungen
- Genetisches Risiko für kolorektalen oder oberen Darmkrebs
17. Diagnose von Blut im Stuhl
Bei der Diagnose von Blut im Stuhl berücksichtigen die Ärzte die Krankengeschichte des Patienten, die verschiedenen Symptome und den Schweregrad der Erkrankung. Daraufhin können weitere Tests angeordnet werden.
Ein möglicher Test ist eine nasogastrale Lavage. Dabei wird der Mageninhalt durch eine Sonde entfernt, um festzustellen, ob sich Blut im Magen befindet. Andere Tests, die angeordnet werden können, sind Barium-Röntgenaufnahmen, Angiographie oder invasivere Optionen wie eine Endoskopie, Koloskopie oder Laparotomie.
18. Behandlungen für Blut im Stuhl
Es gibt verschiedene Methoden, die ein Arzt zur Behandlung von blutigem Stuhl empfehlen kann. Sie richtet sich letztlich nach dem aktuellen Zustand des Patienten und den Ergebnissen der Untersuchungen.
- Stoppen der Blutung – Ärzte können die Blutung mit Verfahren wie einer Endoskopie oder Angiografie stoppen.
- Medikamente – zur Behandlung der Colitis ulcerosa oder einer anderen medikamentös behandelbaren Krankheit können bestimmte Medikamente verschrieben werden.
- Chirurgische Eingriffe – bei einigen Patienten kann eine Operation erforderlich sein, um Polypen oder durch die Krankheit geschädigte Teile des Dickdarms zu entfernen.
- Änderung der Lebensweise – eine ballaststoffreiche Ernährung kann helfen, die durch Hämorrhoiden und Analfissuren verursachte Verstopfung zu lindern.
- Sitzbäder – das Sitzen in warmem Wasser kann zur Linderung von Fissuren und Hämorrhoiden beitragen.
Achten Sie darauf, dass Sie nur medizinische Behandlungen in Anspruch nehmen, die von Ihrem Arzt nach einer angemessenen Diagnose empfohlen werden.
19. Mögliche Komplikationen
Wenn blutiger Stuhl über einen längeren Zeitraum hinweg unbehandelt bleibt, weist Healthgrades auf mögliche Komplikationen hin, die auftreten können. Dazu gehören Anämie, schwerer Blutverlust oder Schock. Die zugrundeliegende Ursache des blutigen Stuhls kann auch fortschreiten und lebensbedrohlich werden. Zum Beispiel könnte ein Magengeschwür anfangen zu bluten. Sie könnten einen Darmverschluss oder ein schweres Bauchtrauma entwickeln. Um weitere Komplikationen zu vermeiden, sollten Sie so schnell wie möglich einen Arzt aufsuchen.
20. Wann Sie einen Arzt aufsuchen sollten
Blut im Stuhl kann ein ernstes medizinisches Problem darstellen. Es könnte ein Symptom für Erkrankungen wie ischämische Kolitis, Angiodysplasie oder sogar Krebs sein. Deshalb ist es wichtig, einen Arzt aufzusuchen, sobald Sie Blut im Stuhl bemerken, um eine Behandlung einzuleiten.
Die gute Nachricht: Blut im Stuhl ist nicht immer ein ernstes Problem. Es könnte die Folge einer Analfissur oder von Hämorrhoiden sein. Mit der richtigen Behandlung, die der Arzt verschreibt, kann sich Ihr Stuhlgang wieder normalisieren.